Auto-immuun blaren dermatosen zijn auto-immuunziekten waarbij het eigen immuunsysteem van het lichaam de verbanden tussen de huidlagen herkent als stoffen waartegen moet worden verdedigd. Het immuunsysteem gebruikt daarom antistoffen om delen van de huid te vernietigen en zo blaarvorming op gang te brengen. Het immuunsysteem van patiënten met auto-immuundermatosen wordt zoveel mogelijk gedownreguleerd door middel van langdurige immunosuppressieve behandeling.
Wat zijn auto-immuun blaren dermatosen?

© 7activestudio - stock.adobe.com
Het menselijke immuunsysteem herkent ziekteverwekkers en andere vreemde stoffen die het organisme zijn binnengedrongen. Immunologische cellen sturen vervolgens antilichamen naar het getroffen gebied om de gevaarlijke stoffen af te weren. Verschillende ziekten kunnen de afweerreactie van dit lichaam verstoren.
Auto-immuunziekten zijn immunologische storingen. Cellen van het immuunsysteem herkennen het eigen lichaamsweefsel ten onrechte als lichaamsvreemd en vallen dit weefsel aan. In principe kunnen alle soorten weefsel worden aangetast door auto-immuunziekten. Er zijn bijvoorbeeld verschillende subcategorieën van auto-immuunziekten van het huidweefsel.
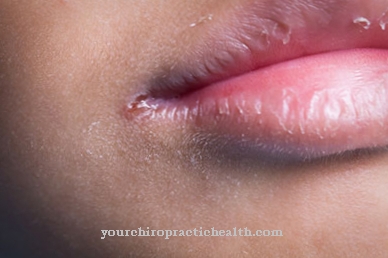
Een daarvan is die van auto-immuun blaren op de huid. Het afweersysteem van mensen met auto-immuun blaarvorming huidziekten stuurt antilichamen tegen huidcomponenten. De bovenste lagen van de huid scheiden zich achtereenvolgens van het onderliggende weefsel. Blaarvorming begint. De pemfigoïde en pemphigusziekten zijn subtypes van dit type ziekte. De twee typen hebben verschillende pathofysiologie.
oorzaken
De etiologie van auto-immuunziekten is over het algemeen onduidelijk. In het verleden zijn verschillende invloeden, waaronder virussen en milieutoxines, besproken als de belangrijkste oorzakelijke factoren voor de immunologische onjuiste programmering. De pathofysiologie van auto-immuun blaren dermatosen is relatief duidelijk ondanks de onverklaarde primaire oorzaak.
Bij pemfigoïde ziekten zijn antilichamen gericht tegen eiwitmoleculen die individuele keratocytlagen verbinden met het basismembraan. Dit proces maakt het basismembraan los en bevordert de vorming van dikke bellen. Voorbeelden van dergelijke ziekten zijn bulleus pemfigoïd, slijmvliespemfigoïd met littekens en pemfigoïd gestationis.
Bij pemphigus-ziekten vallen de antilichamen echter desmosomen in de epidermis aan die keratocyten met elkaar verbinden. De vorming van blaren is subtieler bij deze auto-immuundermatosen. In sommige gevallen wordt de bovenste huidlaag gezwollen. Voorbeelden van bekende pemphigusziekten zijn pemphigus vulgaris en pemphigus foliaceus.
Symptomen, aandoeningen en tekenen
Patiënten met auto-immuun blaren dermatosen lijden aan verschillende symptomen. In individuele gevallen zijn de symptomen voornamelijk afhankelijk van het subtype. Uitpuilende blazen duiden op pemfigoïde ziekte. Meer subtiele of afwezige belletjes spreken meer voor pamphigusziekten.
Veel auto-immuundermatosen gaan gepaard met jeuk of een licht branderig gevoel. Dit symptoom motiveert de patiënt om te krabben. Het krabproces verergert of verspreidt de dermatosen echter. Hoewel in individuele gevallen de slijmvliezen ook kunnen worden aangetast door auto-immune blaarvormende dermatosen, is dit fenomeen nogal atypisch, vooral voor pamphigusziekten.
Gemeenschappelijk voor alle blaarvormende dermatosen met een auto-immuun karakter is de vernietiging van eiwitten, enzymen of andere schakels in de huidlagen. Welke verbindingen de auto-antilichamen vernietigen en in welke lagen deze stoffen zich bevinden, is afhankelijk van de specifieke ziekte.
Diagnose en verloop
De diagnose van een auto-immuunziekte met blaarvorming wordt gesteld door een dermatoloog. Het eerste vermoeden komt puur voort uit een visuele diagnose. Het vermoeden wordt bevestigd door immunofluorescentiemicroscopie van huiddeeltjes of serumdiagnostiek.
Het kan moeilijk zijn om met het blote oog onderscheid te maken tussen individuele auto-immuundermatosen.In de histopathologische analyse zijn de afzonderlijke vormen echter relatief goed van elkaar te onderscheiden. De detectie van bepaalde antistoffen in de huid is daarbij een cruciale stap. Voor patiënten met auto-immuun blaren dermatosen hangt de prognose af van de ziekte.
Ook persoonlijke factoren spelen een doorslaggevende rol. Met name voor auto-immuunziekten geldt altijd een individuele kuur. Bovendien zijn de behandelingsopties voor getroffen patiënten de afgelopen jaren aanzienlijk verbeterd.
Complicaties
Auto-immune blaarvorming dermatosen beschrijven bepaalde dermatologische ziekten die de huidstructuur aantasten door middel van antilichamen in het eigen lichaam van het lichaam. Daarbij pellen huid- en weefseldelen in lagen af en vormen zich blaren. Het symptoom komt voornamelijk voor op de extremiteiten, het bovenlichaam, het gezicht en de slijmvliezen.
Voor de getroffenen doen zich complicaties voor in het dagelijkse en professionele leven. Onaangename pijnsymptomen en jeuk kunnen aanvullende fysieke en psychologische stresstests worden. In de dermatologie wordt dermatose met auto-immune blaarvorming in groepen verdeeld.
Pemfigoïde ziekten zijn gericht tegen de verbindende eiwitmoleculen met een nogal knapperige huidpeeling. De zeldzame lineaire IgA-dermatose bij kinderen en volwassenen vertoont vasodilatatie van de huidstructuur en blaarvorming. Epidermolysis bullosa acquisita, waarbij antilichamen collageen 7 vernietigen en de huid infecteren met laesies en blaren, is ook zeldzaam.
De ziekte van Duhring reageert met schilfering, aanhoudende jeuk en blaarvorming. Raadpleeg onmiddellijk een arts als u auto-immuun blaren dermatose vermoedt. De medicamenteuze therapie is casusgericht en vereist dat het immuunsysteem wordt verzwakt om het symptoom te beheersen.
Afhankelijk van de constitutie van de patiënt kan dit tot verdere complicaties leiden. Naast corticosteroïden worden ook immunosuppressiva geserveerd die niet altijd worden verdragen. In geval van nood moet bloedspoeling worden gestart voor een uitwisseling van antilichamen.
Wanneer moet je naar de dokter gaan?
Auto-immuun blaren dermatosen vereisen altijd een bezoek aan de dokter. Bij deze groep van blaarvorming op de huid is het immuunsysteem gericht tegen bepaalde huidgebieden of huidlagen. De aangetaste huid vormt blaren die uiteindelijk opengaan.
Zonder bezoek aan de arts kan noch de oorzaak van de blaarvorming worden opgehelderd, noch kan er professionele behandeling plaatsvinden. Deze groep huidaandoeningen met blaarvorming wordt geclassificeerd als auto-immuunziekten. Dit sluit succesvolle zelfbehandeling of herkenning van de trigger door de patiënt uit. De getroffenen zijn afhankelijk van een deskundige arts om een einde te maken aan hun lijden aan open blazen.
In veel gevallen is een bekwame arts alleen beschikbaar voor de getroffenen na een lange odyssee door verschillende dermatologische praktijken. De reden: auto-immuun bulleuze ziekten behoren tot de zelden voorkomende huidziekten. Zulke patiënten vinden vaak alleen hulp in het "Centre for Rare Diseases" van de UKSH of vergelijkbare klinische faciliteiten.
Zodra de auto-immuun-blaarvormende dermatosen correct zijn toegewezen, kan een gerichte behandeling en immunosuppressie meestal een verbetering op lange termijn bewerkstelligen. Zonder een histopathologische of serologische diagnose kunnen de getroffen mensen niet worden geholpen. Alle pogingen van getroffenen om het hoofd te bieden zonder de hulp van een arts, mislukken.
Artsen & therapeuten bij u in de buurt
Behandeling en therapie
De belangrijkste triggers voor auto-immuunziekten zijn ondanks intensief onderzoek niet definitief opgehelderd. Er kunnen dus in wezen alleen speculaties worden gedaan over de primaire oorzaken van de ziekten; een causale therapie blijft onverklaard totdat de oorzaak is genezen. Moderne behandelingen richten zich op het immuunsysteem, maar keren de programmeerfouten niet om.
In plaats daarvan temperen moderne behandelmethoden in feite het immuunsysteem, zodat aanvallen op het eigen weefsel van het lichaam in de toekomst gematigder zullen zijn. Dergelijke behandelingsbenaderingen zijn ook bekend als immunosuppressieve therapieën. Dit zijn meestal conservatieve medicamenteuze behandelingen.
Immunosuppressiva reguleren de activiteit van het immuunsysteem van het lichaam. Bekende immunosuppressiva zijn bijvoorbeeld verschillende cortisonpreparaten die een systemisch effect hebben. Voor de langdurige immunosuppressieve behandeling van auto-immuun blaarvorming dermatosen, worden ook middelen zoals dapson, azathioprine en mycofenolaat-mofetil gebruikt.
De acute therapie wordt vaak uitgevoerd met hetzelfde cortison. Patiënten wordt geïnstrueerd om de blaren niet te krabben. Bovendien zijn algemene huidverzorging en hygiëne relevant in de context van auto-immuundermatosen. In bijzonder ernstige gevallen kunnen de schadelijke antilichamen met een speciale bloedspoeling uit het bloed worden verwijderd.
Deze bloedspoeling maakt gebruik van centrifugale krachten en scheidt selectief het bloed van de patiënt van de antilichamen om het bloed terug te voeren naar de getroffen persoon. Daarnaast kunnen verschillende medicijnen worden gebruikt om de vorming van nieuwe antilichamen te remmen.
Aangezien voeding is geïdentificeerd als een risicofactor voor sommige auto-immuunziekten, moet de voeding indien nodig worden aangepast. Het vermijden van stressvolle situaties of het gebruiken van strategieën om met stress om te gaan, kan ook een positief effect hebben op persoonlijke vooruitgang.
Outlook & prognose
De prognose voor auto-immuunziekten met blaarvorming is ongunstig. Ondanks alle inspanningen zijn wetenschappers en onderzoekers er tot dusver niet in geslaagd de oorzaak van de ziekte te achterhalen. Gerichte medische behandeling is daarom niet mogelijk.
In de praktijk worden verschillende therapeutische benaderingen gebruikt om symptomen te behandelen, maar deze leiden niet tot genezing van de ziekte. In de meeste gevallen vindt langdurige therapie plaats, omdat de symptomen onmiddellijk terugkeren nadat de medicatie is gestopt, zelfs maanden na het begin van de behandeling.
Ook natuurlijke remedies of alternatieve geneeswijzen hebben niet voldoende resultaten kunnen boeken. Ze kunnen het lichaam individueel ondersteunen en verlichting brengen bij verschillende gevolgen, maar geen volledig herstel bewerkstelligen. Ze zijn nuttig tegen jeuk of om stress te verminderen. De patiënt ervaart een verbetering van het algemeen welzijn.
Aangezien sommige onderzoeksresultaten suggereren dat er een oplossing kan worden gevonden in een gezond immuunsysteem, worden er inspanningen geleverd om dit te stabiliseren en te verbeteren. De patiënt kan daarom verlichting van zijn symptomen ervaren met een gezonde levensstijl en een uitgebalanceerd dieet. Psychotherapeutische begeleiding van de patiënt helpt bij het omgaan met de ziekte in het dagelijks leven. Hoewel genezing momenteel niet mogelijk is, kunnen de benaderingen worden gebruikt om een manier te vinden om een goede kwaliteit van leven te bereiken ondanks de zinderende auto-immuundermatosen.
preventie
Preventieve maatregelen elimineren risicofactoren die kunnen bijdragen aan de ontwikkeling van een ziekte. In het geval van auto-immuun blaren dermatosen, worden voedingsgewoonten, psychologische stress en virale ziekten als risicofactoren beschouwd. Hoewel niet alle risicofactoren onvermijdelijk kunnen worden uitgesloten, zijn er nauwelijks andere opties voor preventie, vooral in de context van auto-immuunziekten.
Nazorg
In de meeste gevallen zijn de maatregelen of opties voor nazorg voor deze ziekte zeer beperkt. De betrokkene is allereerst afhankelijk van een vroegtijdige opsporing van de ziekte, zodat verdere complicaties en verdere verergering van de symptomen kunnen worden voorkomen. Hoe eerder een arts wordt geraadpleegd, hoe beter het verloop van deze ziekte gewoonlijk is.
Om deze reden staat vroege detectie op de voorgrond. Bij deze ziekte zijn patiënten afhankelijk van medicatie. Het is belangrijk om ervoor te zorgen dat het correct en regelmatig wordt ingenomen en dat ook de juiste dosis wordt nageleefd. Neem bij vragen of onduidelijkheden altijd eerst contact op met een arts.
Niet zelden zijn de getroffenen echter ook afhankelijk van dialyse. Ze hebben vaak de hulp en steun van vrienden en familie nodig, en psychologische ondersteuning is ook erg belangrijk. In de meeste gevallen vermindert deze ziekte ook de levensverwachting van de getroffenen. Over het algemeen heeft een gezonde leefstijl met gezonde voeding ook een positief effect op het verdere beloop van deze ziekte.
U kunt dat zelf doen
Vanuit conventioneel medisch oogpunt kunnen de getroffenen weinig doen aan de oorzaken van de ziekte zelf, maar ze kunnen een aantal fouten vermijden die het beloop van de ziekte verergeren. De patiënt mag in geen geval aan de blaasjes krabben. Bij het krabben bestaat enerzijds het risico op littekenvorming, anderzijds kunnen er ziektekiemen in de krabwond komen, wat kan leiden tot zeer onaangename en soms gevaarlijke secundaire infecties.
Als de blaren hevig jeuken, kunnen antihistaminica van apotheken, die worden aangeboden als crèmes, tabletten of druppels, helpen. Mensen die de krabpuls niet kunnen beheersen, moeten katoenen handschoenen dragen, zodat ze de zieke huid niet met hun vingernagels verwonden. De blaren zelf kunnen meestal niet onzichtbaar worden gemaakt met make-up, maar de roodheid kan in ieder geval worden weggewerkt zodat de huidveranderingen minder opvallen.
Bij de natuurgeneeskunde wordt een verband tussen het auto-immuunsysteem en de darmgezondheid vermoed. Degenen die getroffen zijn door auto-immuunziekten worden daarom vaak geadviseerd om een dubbele puntreiniging te ondergaan, gevolgd door een dubbele puntzuivering. De effectiviteit van deze behandelmethode is niet wetenschappelijk bewezen. Patiënten melden echter herhaaldelijk succesvolle genezing. Omdat de behandeling geen ernstige bijwerkingen geeft, is er niets tegen het proberen.
De darmrevalidatie gaat meestal gepaard met een verandering in het dieet, wat ook wordt aanbevolen door de conventionele geneeskunde. Getroffenen moeten in ieder geval een voedingsdagboek bijhouden en nagaan of er een statistisch verband bestaat tussen bepaalde voedingsmiddelen en acute aanvallen van de ziekte.

.jpg)
.jpg)

.jpg)

.jpg)

.jpg)
.jpg)


.jpg)